Анакопчиковый болевой синдром (кокцигодиния) характеризуется появлением приступообразной или постоянной боли в зоне ануса, копчика, прямой кишки. Диагноз выставляется после обследования и исключения органических причин заболевания (копчиковый свищ, онкология). Считается, что состояние связано с дегенеративными изменениями позвоночника, поэтому кокцигодиния по МКБ 10 имеет код М53.3 и относится к разряду дорсопатий.
Происхождение
В основе рассматриваемого явления лежит расстройство функционирования нервно-мышечной системы таза. Боли развиваются как следствие ущемления нервных стволов, пролегающих в этой области. Мышечный спазм и компрессия нервов происходит под действием следующих провоцирующих факторов:
- длительное неподвижное положение с давлением на нижнюю часть бедер (нахождение на унитазе),
- застарелые травмы и операции в области ануса, приведшие к деформации ректальной зоны и формированию рубцов,
- тяжелые самостоятельные роды у женщин,
- проктиты, парапроктиты, геморрой и другие воспалительные заболевания, способные влиять на состояние нервных стволов и тонус мышечной ткани.
С учетом этиологии болезни она имеет и второе название, более точно отражающее суть патологического процесса – аноректальная невралгия. Специалисты разделяют болезнь на две разновидности: непосредственно аноректальный болевой синдром и кокцигодинию. Первым термином обозначают болезненность в зоне анального отверстия и прямой кишки, вторым – ощущения, локализованные непосредственно на копчике.
Интересно знать: АБС может иметь и психоневрологическое происхождение. Если использованные методы диагностики не позволяют выявить причин болезни, пациенту назначают консультацию психотерапевта.
Симптомы и диагностика
Постановка диагноза производится только после тщательного всестороннего обследования пациента. Применяются такие типы диагностических мероприятий, как:
- Визуальный осмотр – врач усаживает пациента на гинекологическое кресло и оценивает состояние промежности и ануса без использования специальной аппаратуры. Таким способом выявляют воспаление геморроидальных узлов с их выпадением, последствия заживших открытых ран промежности, явные патологические изменения.
- Сбор анамнеза – пациента опрашивают, выявляют характер боли. Как правило, человек жалуется на постоянные беспокоящие ощущения, не связанные с физической нагрузкой и посещением туалета. Может быть выявлен факт нарушения половой функции, проблемы со сном, депрессивные состояния.
- Пальцевое исследование – врач пальцем ощупывает нижний отдел прямой кишки. Таким способом выявляют грубые анальные нарушения (объемные опухоли, каловый завал). Процедура может быть психологически некомфортной для пациента, поэтому ее проводят только с его согласия.
- Ректороманоскопия – введение эндоскопа в анальное отверстие и опосредованный визуальный осмотр прямой кишки на всем ее протяжении. Манипуляция является болезненной и психологически некомфортной, что может являться показанием для введения пациента в наркоз.
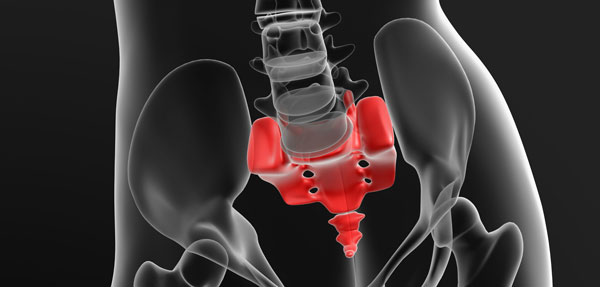
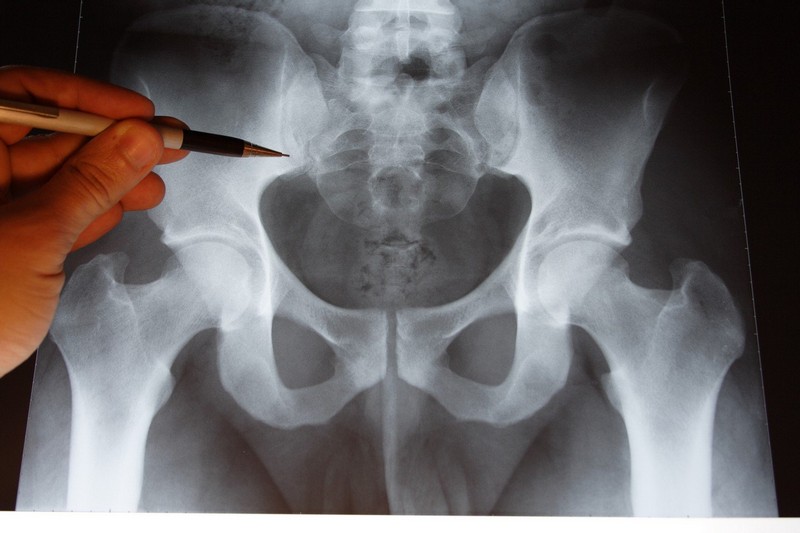
- Рентгенография органов малого таза – снимок позволяет оценить состояние нижнего отдела позвоночника, костей таза, крестца. При АБС у пациента может быть диагностирован остеохондроз или последствия давних травм костной системы.
- УЗИ – с помощью ультразвукового исследования специалисты оценивают состояние внутренних органов. Болевой синдром аноректальной этиологии не сопровождается их заметными изменениями.
- Электрофизиологическое исследование – позволяет оценить уровень нервно-мышечной передачи, диагностировать сбои в работе периферической нервной системы и обнаружить мышечный спазм. Метод основан на регистрации электрохимической активности регуляторных систем при стимулирующем воздействии на них.
Лабораторные методы диагностики направлены на обнаружение микрофлоры, способной вызывать воспаление. У пациента берут пробы на копрограмму и бактериологический посев каловых масс, общий анализ мочи, влагалищные мазки и секрет простаты (у женщин и мужчин соответственно), проводят тест на наличие паразитов и скрытую кровь.
Лечение
Терапия болевого синдрома может производиться с использованием лекарственных средств или немедикаментозных способов воздействия (физиотерапия, ЛФК).
Медикаментозное лечение
При диагнозе «кокцигодиния» лечение проводится амбулаторно, в домашних условиях. Человеку назначают миорелаксанты (мидокалм по 50 мг трижды в день), анальгетики (ибупрофен по 0.4 г 3 раза в сутки), препараты для лечения провоцирующих болезней (антибиотики при проктитах, парапроктитах). Если планируется длительная терапия, от применения таблетированных противовоспалительных лекарств целесообразно отказаться, так как их долговременное использование негативно отражается на состоянии ЖКТ. Предпочтение отдают микроклизмам и свечам с местными анестетиками, новокаиновым блокадам.
Психогенное происхождение болевого синдрома требует назначения седативных препаратов или нейролептиков. К числу актуальных средств относят:
- спиртовая настойка корня валерианы – 20 капель на стакан воды, трижды в день. Противопоказана детям и подросткам, не рекомендована мужчинам.
- настойка пиона – 30 капель на 250 мл жидкости, курсом до 4 недель.
- дормиплант – 2 таблетки дважды в сутки.
Нейролептические средства используются только при выраженных психосоматических расстройствах. Обычно больные получают аминазин по 1-2 драже в сутки. Возможно использование реланиума (диазепама) по 1-2 мл, внутримышечно, 1 раз в сутки.
На заметку: нейролептические средства и гипнотики, предназначенные для лечения психосоматических расстройств, являются рецептурными и свободной продаже не подлежат. Использовать их можно только после определения точного диагноза и по назначению врача.
Немедикаментозные способы
При диагнозе «кокцигодиния», симптомы которого были рассмотрены выше, лечение в домашних условиях включает в себя преимущественно гимнастику. Физиотерапевтические мероприятия требуют посещения соответствующего отделения в ЛПУ. Массаж тазового дна осуществляется самостоятельно.
При диагностированной кокцигодинии упражнения проводят следующим образом:
- В положении на спине больной напрягает мышцы тазового дна, держит их в напряжении 3-20 секунд (в зависимости от физических возможностей) и расслабляет. Упражнение необходимо повторить 3-5 раз.
- В аналогичной позе следует быстро и многократно напрягать и расслаблять мышцы на протяжении 30-40 секунд. Повторить процедуру после 2-3 минутного отдыха.
- Лежа на спине пациент быстро напрягает и медленно расслабляет мышечные слои 10-15 раз за подход. За тренировку необходимо делать 3-5 подходов.
Описанная гимнастика позволяет улучшить кровоснабжение пораженных участков, снять мышечный спазм, снизить уровень компрессии нервных стволов. Все это способствует ослаблению болевого синдрома. Аналогичным образом действуют методики физиотерапии, к числу которых относят пелоидотерапию, УВЧ, ультразвук, динамический ток. Наилучшего эффекта удается достичь при одновременном использовании всех технологий лечения.
После информирования о диагнозе, пациент должен помнить, что кокцигодиния, код МКБ 10 которой не отражает ее истинной сущности, обычно является функциональным, а не органическим расстройством. Грамотное лечение способно полностью избавить больного от неприятной симптоматики. Поэтому не следует отчаиваться и паниковать. Залог успешной терапии – точное соблюдение врачебных назначений и рекомендованного режима проведения гимнастики. Не затягивайте с посещением врача. Не знаете к какому врачу обратиться? Просто нажмите на кнопку ниже и мы подберем для Вас специалиста.